距離2020年初,新冠疫情的爆發已經過去了兩年多時間。這兩年全球抗疫的經驗教訓,是時候總結一下了。
2年前,也就是2020年3月12日,世界衛生組織正式將新冠疫情升級為「大流行」(pandemic)。

無症狀傳播讓病毒可以逃脫檢查,而隨著年齡的增長,人體在病毒前也越發地無助。對於西方各國的政府來說,即便是國境線都無法遏制這種病毒。
好在,病毒的基因組序列不僅被迅速破譯,而且還發現了突刺蛋白結構。有了這些信息,科學家們便開始日以繼夜地研發疫苗和治療的方法。在不到一年的時間裡,多種疫苗被開發了出來,並分發了數十億的劑量。
即使在沒有充分瞭解對自然感染和疫苗的免疫反應的情況下,也已經取得了如此大的成就。雖然我們不知道一些人沒能挺過急性發作和後遺症的原因,但是對突刺蛋白的關注已經得到了回報。
在經歷了一系列的結構突變之後,突刺蛋白依然是病毒最大的弱點。不過,除此以外的蛋白特性在很大程度上仍是神秘的。
我們最大的敗筆在於疫苗、治療劑及其技術的不公平分配。此外,在疫情期間由錯誤的信息和處理方式導致的死亡也與戰爭無異。

我們必須反思。
我們該如何將科學轉化為良性的政策和理解?又該如何實現全球疾病監測和全民醫療?
我們必須學會彌合這些差距,以避免在下一次大流行中出現數百萬人死亡和無數家庭被拆散。
病毒的傳播
在 2020 年 1 月 23 日中國武漢實施封鎖措施之前,COVID-19 病例就已經開始迅速增加,此時,流行病學家和傳染病研究人員開始描述 2019 年新型冠狀病毒 (2019-nCoV) 的主要特徵——隨後於 2020 年 2 月將病原體更名為 SARS-CoV-2。
到 2020 年 2 月,很明顯,全球大流行已經開始蔓延。
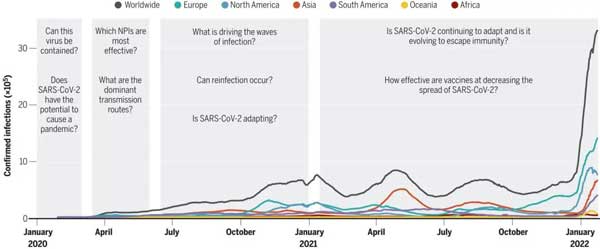
遏制新出現病原體的能力重要標準是基本傳染數R0 ,它的定義是:完全易感人群中由原發病例引起的繼發病例的平均數 。當R0 < 1 時,不需要主動遏制措施,R0值越高,遏制病毒散播就越困難 。
據估計,在武漢封城前後,SARS-CoV-2的 R0 值在2到4之間。
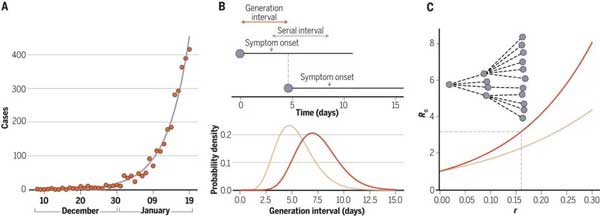
從病例數據和詳細的疫情暴發數據出發,對基本傳染數R0的估計
除了R0,遏制新出現的病原體的能力還取決於隔離感染者的能力,而這又取決於無症狀或僅有輕微症狀的感染比例及其傳播潛力。
所以,及早確定無症狀和輕症狀的感染有多普遍,即感染「冰山」的底部可能有多大,對於遏制病毒傳播的意義是巨大的。
2020年2月到3月,根據發生疫情的遊輪和航班上的乘客進行的大規模篩查和監測結果,得出了對無症狀感染者比例的首次估計:18%—31%。
研究進一步顯示,在症狀出現的時候,傳染性很高,即使是無症狀的,也具有傳染性。後來的事實證明,這些發現對遏制疫情更大範圍的流行的影響是顯著的。
最高效的非藥物措施:戴口罩
到 2020 年 2 月下旬,SARS-CoV-2 已傳播到中國和世界許多地區。其中最重要的傳播方式是社區傳播。為了盡量拉平疫情曲線,各國政府採取了非藥物干預 (NPI) 措施,包括區域封鎖、社會隔離措施,建議民眾日常佩戴口罩等。

儘管這些 NPI 措施可有效減少人群水平的病毒傳播,但並不能降低感染風險。一些暴露在人員密集場所或高危場所的職業人群,如醫務工作者、公交車司機、療養院、收容所等人員,即使遵守NPI措施,被感染幾率依然顯著高於其他人群。
另外,如果廣泛實施 NPI 措施,會付出相當大的社會和經濟成本。為了促進經濟的重新開放,研究人員試圖挑選一些最高效的 NPI ,最後發現最高效的措施是:戴口罩。
研究表明,佩戴口罩可以減少感染呼吸道顆粒的傳播,對降低每次接觸的傳播率具有顯著影響。因此,佩戴口罩,尤其是病毒載量高的感染者(即源頭控制),有可能減少病毒在人群中的傳播。
在整個 2020 年下半年,隨著我們對病毒傳播特徵和免疫持續時間的深入瞭解,SARS-CoV-2 病例起起落落,在不同國家甚至不同地區的不同時間達到高峰。

這些時間變化的原因可能是多種因素組合的結果,包括 NPI 的變化、行為變化、季節性變化(受天氣和假期安排的影響),以及通過自然感染產生的減少傳播的免疫力變化等。
量化這些因素之間的相互作用及其相關作用,仍然是一個重要的研究領域,對於預測病毒傳播的長期動態至關重要。
疫苗 VS 病毒變種
到 2020 年 12 月,針對 SARS-CoV-2 的疫苗已經開發、試驗和批准用於緊急使用——這個速度是疫苗學史上前所未有的。
但即使在疫苗獲准使用後,問題仍然存在: 比如保護效力能持續多久?疫苗能防止新的病毒變種嗎?會阻止病毒傳播嗎?
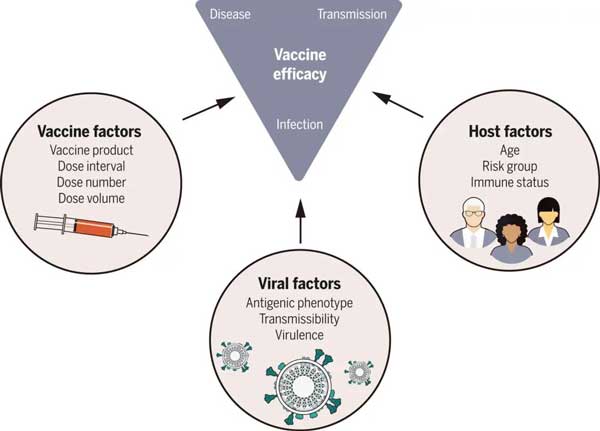
影響疫苗效力的幾大因素,包括疫苗本身、宿主和病毒因素
關於疫苗,最開始的問題是,究竟通過向盡可能多的人提供單劑/兩劑接種,最大限度地提高覆蓋率,還是堅持對兩劑接種試驗方案。
研究表明,在接受第一劑後 10 至 14 天開始產生明顯的保護作用,這表明在短期內,單劑接種策略可能更適合在群體水平上抑制傳播 。但是,從長遠來看,如果一劑疫苗的效力大大低於兩劑疫苗,則兩劑策略可能更可取。
事後評估表明,接種疫苗可以讓 90% 的病例免於住院和死亡。
廣義上講,疫苗問題,就是疫苗接種可以在多大程度上減緩病毒傳播的問題。新病毒變種的出現,讓整個問題大大複雜化了。
2020 年底,B.1.1.7 譜系(現在稱為Alpha變體)被發現,並在英國迅速傳播。該譜系所包含的一些突變顯著改變了病毒表型,從而影響了傳播性 。基於病毒序列數據的量化研究表明,其繁殖量是當時其他譜系的 1.5 到 2 倍。
在 Alpha 譜系出現後不久,一種不同的病毒譜系 B.1.617.2(Delta 變體的一種)在美國引發了一波 SARS-CoV-2 感染,這個變體迅速席捲印度,並傳遍全球,很快佔據主導地位。
體外分析表明,Delta變體具有更高的複製效率 ,而且,Delta 在種群水平上的增長優勢,源於 Delta 較高的傳播能力,和其對先前感染產生的宿主免疫反應的敏感性降低。
所幸,針對 Alpha 和 Delta 變體的症狀性疾病的保護在很大程度上未出現大的下降。不過疫苗對感染和症狀性疾病的有效性會隨著時間的推移而減弱 ,因此接種「加強針」是有好處的。
2021 年 11 月,南非的研究人員注意到 S 基因靶標失敗 (SGTF) 的 COVID-19 病例數量不斷增加,這表明含有 Δ69-70 刺突基因缺失的病毒亞群正在擴大。此後不久,通過全基因組測序確認了新變體的流通。
WHO 將該變體指定為值得關注的變體之一,並將其命名為 Omicron (B.1.1.529)。
2021 年 12 月,該變體在全球迅速傳播,導致確診感染人數比以往任何時候都多,並迅速取代 Delta,成為全球最主要流行的病毒變種。
Omicron 感染的臨床嚴重程度可能低於以前的變體感染,和Delta變種相比,臨床輕症比例高,嚴重程度低於Delta。
儘管如此,Omicron 的快速擴張導致迄今為止許多國家確診的 SARS-CoV-2 感染人數激增,隨後因該病毒導致的死亡人數激增。
無論輕重,都會影響大腦?
總有人認為,病好了就沒事了,尤其是在輕症的情況下。
事實上,或許並非如此。
近日,一篇刊登在Nature的文章表明,新冠病毒會導致大腦結構發生變化。
論文鏈接:https://www.nature.com/articles/s41586-022-04569-5

研究人員調查了785名對象,其中的401名感染過新冠病毒。相比於沒有患病的同齡人,他們的大腦出現了多種異常:
- 眶額葉皮層和海馬旁回的灰質厚度和組織對比度減少
- 與初級嗅覺皮層功能相關的區域的組織損傷變大
- 大腦的體積減少
- 認知能力下降
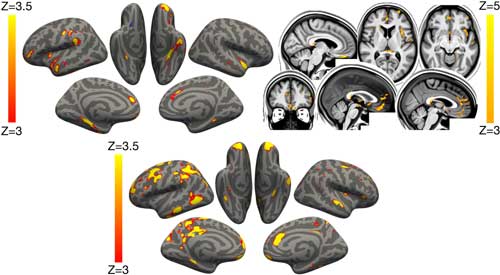
具體來說,損失的灰質主要集中在與嗅覺有關的區域,包括眶額皮層和海馬旁回,而這些區域也參與了記憶和其他功能。
患者表現出的的認知缺陷主要是通過線索製作測試體現的,這是一種涉及字母和數字交替的連線型練習。

從下圖可以看出,相比於正常人,感染過新冠病毒的參與者需要更長的時間來完成這項任務。這表明他們在注意力、處理速度和其他技能方面存在缺陷。
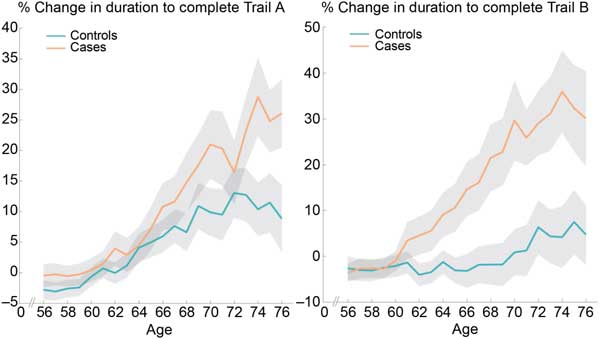
此外,差異會隨著年齡增長而增加。在追蹤測試中,五六十歲的參與者表現都差不多,但之後差距明顯擴大了。
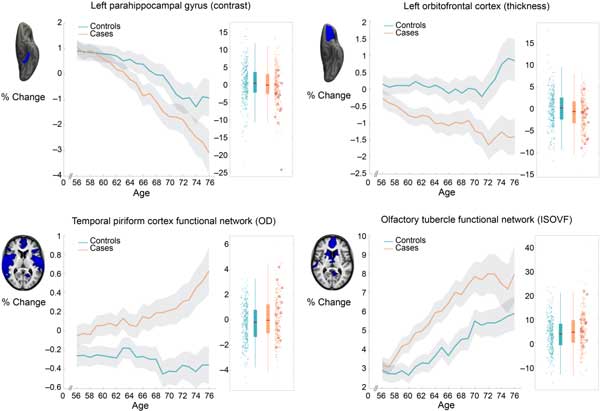
不過,目前研究人員尚不清楚造成大腦變化的具體原因。
參考資料:
https://www.science.org/doi/10.1126/science.abo7976
https://www.science.org/doi/10.1126/science.abm4915
https://www.nature.com/articles/s41586-022-04569-5
https://www.nytimes.com/2022/03/07/health/covid-brain-changes.html
■




Be the first to comment